Relevanz von Placebo- & Nocebophänomenen
Der Effekt jeder medizinischen Intervention setzt sich aus einem behandlungsspezifischen und einem behandlungsunspezifischen Effekt zusammen. Während die behandlungsspezifischen Effekte kontinuierlich erforscht werden, ist das Wissen über unspezifische Behandlungseffekte begrenzt, obwohl ein bedeutsamer Anteil der positiven Wirkungen auf die Symptomatik eines Patienten auf behandlungsunspezifische Faktoren zurückzuführen ist.
Bei den behandlungsspezifischen Effekten handelt es sich um solche Effekte, die durch die zentralen Wirkmechanismen der medizinischen Intervention verursacht werden, wie zum Beispiel durch die biochemischen Wirkstoffe in einem Medikament. Behandlungsunspezifische Effekte entfalten ihre Wirkung über psychologische Faktoren. Diese können einen wichtigen Beitrag zur Steigerung der positiven Wirkung jeder therapeutischen Intervention (=Placeboeffekt) leisten. Sie können aber auch systematisch zur Minderung eines Behandlungseffektes oder zu unspezifischen Nebenwirkungen führen (=Noceboeffekt). Durch den systematischen Einsatz von behandlungsunspezifischen Effekten könnte nicht nur die Wirkung von therapeutischen Interventionen gesteigert, sondern auch Kosten im Gesundheitssystem reduziert werden. Bisherige experimentelle Arbeiten zeigen deutlich, dass ein besseres Verständnis der Neurobiologie und Psychologie von Placeboreaktionen von großer Bedeutung ist. Die Erkenntnisse über Placeboeffekte geben wichtige Implikationen für die Grundlagen- und die klinische Forschung, die therapeutische Ausbildung und die klinische Praxis.
Forschungsergebnisse zur klinischen Relevanz
Zahlreiche Studien konnten bedeutsame positive Effekte bestätigen, welche durch behandlungsunspezifische Faktoren, die Placeboeffekte, bedingt wurden. Dieser Zusammenhang konnte unter verschiedensten Voraussetzungen aufgezeigt werden, darunter Bluthochdruck, Depression, Husten bei viralen Infekten, funktionelle Störungen, bipolare affektive Störungen, Schizophrenie, neurogene Schmerzen, Migräne, Fatigue bei Krebspatienten und viele weitere (de la Cruz, Hui, Parsons & Bruera, 2010; Enck & Klosterhalfen, 2005; Lee et al., 2005; Macedo, Banos & Farre, 2008; Preston, Materson, Reda & Williams, 2000; Quessy & Rowbotham, 2008; Rief et al., 2009a; Sysko & Walsh, 2007). Starke behandlungsunspezifische Effekte wurden auch bei Scheinoperationen berichtet, wie zum Beispiel bei einer Athroskopie bei Osteoarthritis (Haynes, Moseley & McGowan, 1975), bei intrakranieller Stammzellimplantation bei Parkinsonpatienten (McRae, Budney & Brady, 2003) oder bei der Behandlung von Migräne mit Akupunktur (Linde et al., 2005). Weiterhin konnte gezeigt werden, dass eine Behandlung mit Placebos entgegen früheren Annahmen einen langfristigen Effekt hat (Quessy & Rowbotham, 2008). In der zitierten Studie zeigten Patienten, die glaubten eine reale Operation erhalten zu haben, die größte Verbesserung ihrer Symptomatik, unabhängig von der tatsächlich erhaltenen Behandlung. In ähnlicher Weise hatten nach einem Herzinfarkt diejenigen Patienten, die ihre vorgeschriebene Medikamenteneinnahme nicht richtig einhielten, ein höheres Mortalitätsrisiko unabhängig davon, ob ein aktiver Wirkstoff oder ein Placebo eingenommen wurde und ungeachtet anderer medizinischer Risikofaktoren. Dieser Effekt, sowohl bei Arzneimittel als auch bei Placeboeinnahme, wurde auf die größeren Erwartungen oder Überzeugungen der Patienten, dass das eingenommene Präparat ihnen helfen könnte, zurückgeführt.
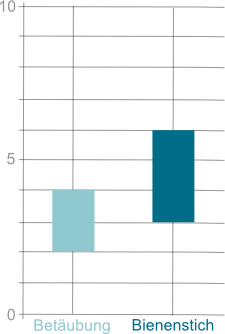
Sogar bei alltäglichen medizinischen Interventionen wie einer lokalen betäubenden Injektion in die Haut, bestimmten die Äußerungen des Arztes über zu erwartende Schmerzen die vom Patienten wahrgenommene Schmerzintensität (Varelmann, Pancaro, Cappiello & Camann, 2010). In dieser Studie nahmen 140 Gebärende teil, die entweder eine Epiduralanästhesie erhalten sollten oder sich für einen selbstgewählten Kaiserschnitt unter Periduralanästhesie vorstellten. Alle Probandinnen wurden vor der Injektion in zwei Untersuchungsbedingungen aufgeteilt, in denen sie jeweils unterschiedliche Vorinformationen erhielten. In einer Bedingung wurden die Patientinnen darauf hingewiesen, dass die folgende Injektion sich in etwa anfühlen werde wie ein Bienenstich und dies der schlimmste und schmerzhafteste Teil wäre. In der zweiten Bedingung erhielten die Probandinnen zuvor die Information, dass sie eine lokale Betäubung erhalten würden, sodass sie während der nachfolgenden Behandlung keine Schmerzen empfinden würden. Die Patientinnen mit dieser Vorinformation zeigten im Vergleich zur ersten Probandengruppe eine signifikant geringere Schmerzempfindung (siehe Graphik). Durch die Äußerungen des Arztes wurden die Erwartungen der Patientinnen und damit auch die nachfolgende Schmerzempfindung beeinflusst.
Weiterhin konnte gezeigt werden, dass die Erwartung ein Analgetikum sei teuer, dessen Wirksamkeit im Vergleich zu einem als billig eingestuften Medikament steigerte (Waber, Shiv, Carmon & Ariely, 2008).
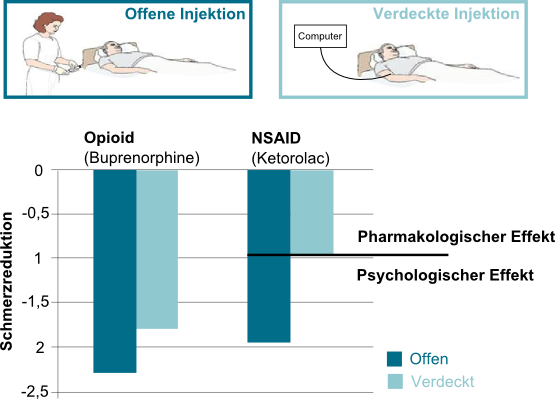
Ebenso führte die verdeckte Gabe eines Schmerzpräparates mittels Computer, bei der ein Patient nicht wusste, ob und wann ihm ein Medikament verabreicht wurde, im Vergleich zu einer offenen Applikation, bei der für den Patienten ersichtlich war, wann das entsprechende Medikament verabreicht wurde, zu einer Herabsetzung seines analgetischen Effektes (Benedetti et al., 2006). So ließ sich beispielsweise bei dem nichtsteroidalen Antiphlogistikum (NSAID) Ketorolac ein signifikanter Unterschied in der Schmerzreduktion durch das Medikament aufzeigen. Durch das Wissen einen Wirkstoff erhalten zu haben, zeigten sich im Rahmen der offenen Injektion größere analgetische Effekte als unter der Bedingung der verdeckten Injektion. Dieser Effekt kann auf psychologische unspezifische Behandlungsfaktoren zurückgeführt werden, wie etwa eine durch den Patienten erwartete Schmerzreduktion (siehe nachstehende Grafik).
Einige wissenschaftlich gut untersuchte Präparate, wie zum Beispiel Proglumide, verloren ihre Wirksamkeit sogar vollständig, wenn die positiven Erwartungen an ihre Wirkung eliminiert wurden (Finniss, Kaptchuk, Miller & Benedetti, 2010). Diese Ergebnisse zeigen, dass sich Gesundheitskosten drastisch erhöhen würden, wenn Placeboeffekte aus medizinischen Behandlungen ausgeschlossen würden. Die Erwartungen eines Patienten bezüglich der von ihm eingenommenen Medikamente haben einen wesentlichen Einfluss auf die benötigte Dosis. Dies unterstreicht die gesundheitsökonomische Bedeutung von Erwartung und Konditionierung erneut.
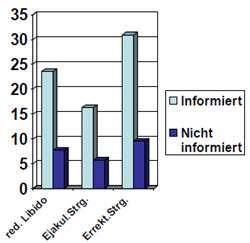
Ein anderer wichtiger Punkt ist, dass Patienten der Placebogruppen klinischer Studien unter verschiedensten medizinischen Bedingungen von Nebenwirkungen berichteten, die mit denen von Patienten der Verumgruppe erlebten Nebenwirkungen vergleichbar waren (Preston, Materson, Reda & Williams, 2000; Rief, Avorn & Barsky, 2006; The-Treatment-of-Mild-Hypertension-Research-Group, 1991). Wenn Krebspatienten glaubten eine neues Medikament zu erhalten, entwickelten 71 % von ihnen mindestens zwei neue Symptome, auch wenn sie Teil der Placebogruppe waren (de la Cruz, Hui, Parsons & Bruera, 2010). Ähnliche Phänomene zeigten sich bei gesunden Freiwilligen, die im Rahmen von Medikamentenstudien Placebotabletten erhielten (Rosenzweig, Brohier & Zipfel, 1993). Diese Noceboeffekte scheinen verknüpft zu sein mit individuellen Überzeugungen und Erwartungen wie die folgende Studie zeigen konnte: Die Patienten wurden in zwei Gruppen eingeteilt. Die erste Gruppe bekam die Information, dass ein urologisches Präparat, in diesem Fall Finasterid, sexuelle Dysfunktionen hervorrufen kann, der zweiten Gruppe wurde dies nicht mitgeteilt. Die Prävalenz für dieses Symptom nach Einnahme des Medikaments stieg in der ersten, informierten, Gruppe um das Dreifache an (Mondaini et al., 2007, siehe Grafik).
Vergleichbare Ergebnisse hat man auch für β-Blocker gefunden (Cocco, 2009). Spezifische Erwartungen bezüglich eines Medikamentes bedingen sogar Nebenwirkungsprofile. Patienten, die das Nebenwirkungsprofil eines trizyklischen Antidepressivums erwarteten, berichteten auch mehr Nebenwirkungen, als wenn sie das Nebenwirkungsprofil von selektiven Serotoninwiederaufnahmehemmern (SSRIs) erwarteten, obwohl sie in beiden Bedingungen lediglich Placebotabletten erhielten (Rief et al., 2009b). In vergleichbarer Weise gaben Patienten der Placebogruppe in Migränestudien unterschiedliche Nebenwirkungsprofile an, je nachdem ob sie glaubten ein antikonvulsives Triptophan oder nichtsteroidale Antiphlogistika (NSAID) zu erhalten (Amanzio, Corazzini, Vase & Benedetti, 2009). Folglich kann die Manipulation der Erwartung von Patienten nicht nur positive sondern auch negative Effekte bedingen. Das große Potential der Placeboeffekte sollte daher gezielt und umsichtig in der Therapie eingesetzt werden, um den positiven Effekt einer Behandlung zu steigern.